昨年中の一時期、サーバーがダウンしていて、アクセス制限されていたことをお詫びいたします。年末には回復しましたが、年末年始はクリニックが休業していましたので、本年の更新は本日からの再開となりました。っという訳で、遅くなりましたが、「あけましておめでとうございます。」
久しぶりに記事を書くことになりましたので、何をテーマに使用かと考えていたのですが、やはり”まぶた”から書き始めたいと思います。というのも、年末はまぶたの手術に邁進しまくったからです。術前の説明や手術そのものの手技の進行中の確認や、術後の経過観察中に、患者さんとのやり取りをしていて、「まだ医学的知識が浸透していないなあ!」と切に感じたからです。
ただし、手術がぎっしり入っていて、あまりにも忙しかったので、症例を提示していただく要請をするチャンスもなかったので、今回は画像がありません。座学主体です。さらに言い訳しますが、年始も忙しくて、やっとブログに取り掛かれたのです。
とは言え、いきなり年始から(お屠蘇気分が抜け切らないのに)私達の最も重要視している、メインテーマともいえる眼瞼の話を始めるとなると、切りがなさそうなので、まずはさわりからとします。そこで、年末に手術前、手術中、手術後に何回も言及した二つの点に付いて記します。
患者さんとの初診時に、「たるみ。」と、訴えられます。そうです。加齢とともに皮膚は弛みます。伸びます。特にまぶたの皮膚は軟らかく薄いので、多部位よりスピードが速いのです。一重まぶたの人は、二重まぶたの人より早いです。何度も言いましたよね!。これはこれで治したい問題です。切らない手術で可能か?、切開が適応か?は、症例ごとにシミュレーション中に、患者さんと面と向かって検討します。見た目での判断も重要ですし、機能的な充足性も求められますから、簡単ではないのです。
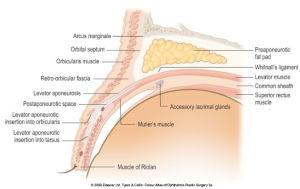
そして、皮膚の面だけではないかが、さらに大きな問題です。上眼瞼挙筋の働きの低下があるかどうかです。眼瞼下垂症であるかです。眼瞼形成外科(眼瞼を手術できる眼科医と手術しない眼科医が存在します。形成外科医の大部分は眼瞼を手術します。これらの分野は眼瞼形成外科:Ophthalmic Plastic surgery といいます。)分野では90年以上前から、眼瞼下垂症の診療をしています。元来の眼瞼下垂症の病体把握としては、上眼瞼挙筋の機能低下状態だけを診療対象としていました。近年では、筋と皮膚、軟部組織の原因が混在していると考えられています。これを広義の眼瞼下垂症と捉えます。私達形成外科医は、上眼瞼挙筋の機能低下だけを原因とするものを、狭義の眼瞼下垂症と呼びます。
ですから、皮膚、上眼瞼挙筋、眼輪筋、眼窩脂肪、その他軟部組織のバランスを見極めて治療方針を検討していく必要があるのです。患者さんは「たるみ。」とか、「目が眠そう。」とか、「重い。」とか訴えます。最近では「頭痛、肩こりがあるのは眼瞼下垂のためですかね?」と理解している患者さんも増えてきました。しかし、挙筋の収縮力が瞼縁に伝わらない眼瞼下垂症の把握は、患者さんにとっては、簡単なケースと難しいケースがあります。ですから、挙筋腱膜の伸展が主体で、縫縮が第一選択なケースでも、こちらがいくら説明しても理解されない時も少なくないのです。つまり治療方針の決定になかなか至らないということで、こちらが「ですから、スジが伸びたっていう状態ですよ。加齢現象です。」といってはじめて診察が一段落できることがあります。
何度も言いますが、バランスです。病態の把握は、患者さんと医師の診察の結果得られるのです。丁寧な診察で得た適切な方針の下で、良い結果を得られるように日々努力しています。年末はその努力の塊でしたが、皆さんに良好な経過を提供できました。こうして、術後に「開瞼良好、よって機能的形態good。」と、カルテに記載する日々が続いたことを御報告し、この場を借りて、患者さんと医療スタッフに感謝の念をお伝えします。
もう一つ強調しておきたいことは、先天性眼瞼下垂症と後天性(腱膜性)眼瞼下垂症の診療方針の違いをお互いが把握すべきだということです。長くなったので筆を一回止めて、次回詳しく述べます。